Основной причиной развития инфаркта миокарда (ИМ) является закрытие тромбом сосуда, который питает сердце (коронарный). В связи с этим основа лечения данного состояния – восстановление проходимости тромбированного сосуда сердца. Данный процесс должен быть своевременным, потому что позднее его восстановление бесполезно, так как часть сердца уже омертвеет.
Все учебные руководства, посвящённые ведению больных с ИМ, в разделе «лечение» начинаются с информации о необходимости быстрой доставки пациента с подозрением на инфаркт миокарда в стационар (госпиталь).
Причин позднего поступления пациента в больницу много: одна из них – отсутствие на ближайшей территории таких больниц, но главная причина – поздний вызов пациентом скорой медицинской помощи.
В разных странах время от возникновения симптомов ИМ до доставки пациента в госпиталь различается. Это зависит от социально-экономических факторов конкретной страны, а также ментальных особенностей конкретного человека.
Актуальность выбранной темы связана с высокими показателями смертности жителей Кемеровской области от болезней системы кровообращения, в том числе, от инфаркта миокарда
Цель исследования : выявить факторы, ассоциированные с пациентом и врачом, препятствующие своевременному оказанию помощи пациентам с инфарктом миокарда.
Задачи:
– Оценить факторы, связанные с поздним обращением пациента за медицинской помощью.
– Оценить мнение пациента о коммуникативных характеристик врача как о факторе, повышающем готовность пациента следовать его рекомендациям.
– Выявить меры борьбы со смертностью от сердечных заболеваний людей, проживающих в Кемеровской области, а также и в других районах и областях.
Объект исследования: больные с ИМ, госпитализированные в Кемеровский кардиологический диспансер.
Предмет исследования: изучение социальных характеристик как причины позднего обращения к врачу.
Позднее обращение пациента за медицинской помощью
В исследовании проведено анкетирование 51 пациента с подтвержденным диагнозом ИМ, которые были госпитализированы в «Кемеровский областной клинический кардиологический диспансер имени академики Л.С. Барбараша»; из них 34 (66,7 %) пациента мужского пола. Средний возраст пациентов составил 63,7 + 9,8 лет из них 20 (39,2 %) пациентов были в возрасте до 60 лет, 19 (37,3 %) – в возрасте от 61 до 70 лет, 12 (23, 5 %) – от 71 года и старше.
Госпитализация пациента с ИМ в течение первых 6 часов с момента развития боли в груди является залогом успешного лечения, поскольку в этот период возможно восстановить проходимость сосуда сердца и предупредить развитие больших по площади размеров поражения сердца. На основании анализа анкет пациентов было выяснено, что большинство (n=36, 70,7 %) пациентов обратилось за медицинской помощью в период от 30 минут до 6 часов от начала заболевания.
Лишь 9 (17,6 %) пациентов обратились за помощью в период от 6 до 12 часов, еще 4 (7,8 %) больных – в период до суток от начала развития симптомов заболевания, и 2 (3,9 %) – более чем через 24 часа. Таким образом, более 70 % пациентов своевременно (в период до 6 часов от начала заболевания) обратились за медицинской помощью (рис. 1).
Типичным проявлением ИМ является боль в грудной клетке. Наличие у больного нетипичной симптоматики может быть причиной позднего обращения за медицинской помощью. Выяснено, что у большинства опрошенных нами пациентов с ИМ (n=43, 84,3 %) основным клиническим проявлением заболевания, послужившим поводом для обращения за медицинской помощью, была боль в грудной клетке. Остальные пациенты указали на другие причины обращения за медицинской помощью, такие как : одышка, слабость и головокружение.
При этом 40 (78,4 %) пациентов поступили в стационар через вызов бригады скорой медицинской помощи. Остальные – из поликлиник с приемов терапевтов [8 (15,7 %)] и по самообращению [3 (5,9 %)].
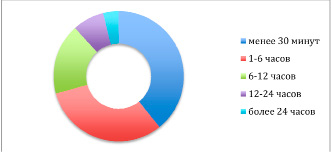
Рис. 1. Распределение пациентов с инфарктом миокарда по времени обращения за медицинской помощью от начала развития заболевания
Тем не менее, проведенным исследованием зафиксировано, что достаточно много пациентов (30 %) обратились за медицинской помощью более чем через 6 часов от начала болезни. В качестве причины позднего обращения за медицинской помощью большинство пациентов указали на то, что они решили – «пройдет само» (n =17; 33,3 %) или в связи с сомнением по поводу сердечных причин болевого синдрома (n=10; 19,6 %). По одному пациенту указали на то, что у них не было возможности самостоятельно вызвать помощь и на ожидание эффекта от принятых медикаментозных препаратов. Два пациента (3,9 %) самостоятельно подбирали препараты для обезболивания и, вероятно, увлеклись этим процессом.
На вопрос «предпринимали ли вы какие – нибудь меры для снятия боли в груди в период ожидания скорой медицинской помощи» – 18 (35,3 %) пациентов ответили отрицательно, 13 (25,5 %) пациентов назвали нитроглицерин (расширяет сосуды сердца и избавляет человека от боли), 10 (19,6 %) пациентов обозначили препараты, которые уменьшают любую боль (парацетамол) и еще 10 пациентов принимали лекарственные препараты от давления.
Около половины (n=21; 41,2 %) пациентов до развития инфаркта миокарда имели стенокардию, т.е. они наблюдались у врача и были предупреждены о симптомах инфаркта миокарда и мерах первичной помощи. Однако это не сказалось на качестве принимаемого лечения и времени вызова скорой помощи. Следует обратить внимание на то, что несмотря на наличие хронического заболевания до развития инфаркта миокарда, только 16 из 21 пациента наблюдались у врача в поликлинике.
Далее пациенты были разделены на две группы в зависимости от времени обращения за медицинской помощью от начала заболевания: в первую группу вошли 36 пациентов, которые обратились за медицинской помощью в период до 6 часов от начала боли в груди, вторую группу составили 15 пациентов, которые обратились за помощью в срок после 6 часов. Такой принцип анализа должен дать ответ об особенностях пациентов, длительно ожидающих необходимость обращения за медицинской помощью.
Было выяснено, что среди пациентов, обратившихся за медицинской помощью через 6 и более часов, большинство 12 (80 %) – мужчины, тогда как среди пациентов, обратившихся за помощью до 6 часов, только 22 больных (61,1 %) были мужского пола .
Пациенты первой группы были более старшего возраста (64,6+8,6 лет), чем больные второй группы (61,6+12,3 года). Становится понятно, что в группе больных с поздним обращением за помощью больше пожилых женщин, которые имели уже до инфаркта миокарда сердечно-сосудистые заболевания. Парадоксально, но в группе с поздним обращением (вторая группа) было больше пациентов с высшим образованием (n=3; 20 %), чем в первой группе (n=7, 19,4 %); больше работающих (n=5; (33,3 %) vs n=9; (25 %)), инвалидов (n=3, (20 %) vs n=3 (8,3 %)); во второй группе было меньше жителей сельской местности [n-1 (6,7 %) vs n 5 (13,8 %) ] и больше пациентов с ежемесячным доходом до 10 тыс . рублей [ n – 6 (40 %) vs n – 6 (16,7 %)], чем среди пациентов первой группы.
Таким образом, по результатам проведенного анкетирования большинство пациентов с инфарктом миокарда, поступивших в Кемеровский областной клинический кардиологический диспансер, обращаются за медицинской помощью в период до 6 часов от начала заболевания. Однако сохраняется группа пациентов, которые затягивают время до обращения за помощью, что может значимо влиять на лечения инфаркта миокарда. Эти пациенты чаще мужского пола более молодого возраста, с высшим образованием, работающие в городе. Именно среди этой группы необходимо проводить разъяснительные информационные мероприятия о значимости раннего обращения за медицинской помощью при появлении признаков ИМ.
Не вызывает сомнений факт, что дальнейшее снижение показателей ранней и отдаленной сердечно – сосудистой смертности при инфаркте миокарда может быть достигнуто за счет усилий, направленных на улучшение существующих подходов в оказании помощи таким пациентам. Самый главный принцип в лечении таких пациентов – ранее восстановление затромбированного сосуда сердца. Крупные Европейские страны и США в настоящее время расширяют «сеть» медицинских центров, оказывающих помощь пациентам с инфарктом миокарда. Однако одного «приближения» медицинской помощи к месту жительства потенциального пациента, не достаточно. Необходимо, чтобы сам пациент осознал важность своевременного обращения за медицинской помощью.
В связи с этим организаторы здравоохранения особое внимание уделяют учету и минимизации всех возможных временных задержек, включая время, которое требуется пациенту для оценки своего состояния и обращения за скорой медицинской помощью.
На сегодняшний день общее время от начала заболевания до восстановления кровотока в артерии, именуемое «симптом – баллон», представляется важным параметром, отражающим качество оказания медицинской помощи для пациентов с инфарктом миокарда. Баллон – устройство, с помощью которого происходит механическое восстановление проходимости сосуда сердца.
Данный временной промежуток непосредственно включает в себя время, связанное с реакцией больного на болезнь – «симптом – звонок в скорую медицинскую помощь» а также промежуток «звонок – баллон», затраченный на организацию медицинской помощи пациенту. Этот период формируется из трех временных интервалов:
1) «звонок – первый медицинский контакт»;
2) «первый медицинский контакт – дверь центра», с возможностью выполнения первичного чрескожного коронарного вмешательства (ЧКВ) – баллонирование сосуда сердца
3) «дверь – баллон».
Исходя из современных Европейских рекомендаций реваскуляризации (восстановление сосудов в каком-либо участке ткани или органа) пациентов с инфарктом миокарда, на сегодняшний день несколько сокращено время «первый медицинский контакт – баллон» до промежутка в 90 минут и «дверь – баллон» до 60 минут. Таким образом, целевым значением показателя «симптом – баллон» можно считать время около 3 часов . Однако достижение подобного временного результата требует колоссальных усилий по выявлению и ликвидации всевозможных причин «задержек» на всех этапах, путем улучшения работы медицинских служб, клинических подразделений.
Эталоном подобной работы может стать организация медицинской помощи пациентам с ИМ в Швеции, о чем можно судить на основании среднестатистических интервалов, составляющих время «симптом – баллон», представленных в Шведском регистре SwedenНeart oт 2011 года. Общее время до восстановления коронарного кровотока от исходных симптомов – 170 минут, «симптом– звонок в скорую медицинскую помощь» – 70 минут, «звонок – первый медицинский контакт» – 15 минут, «первый медицинский контакт – дверь центра лечения» – 30 минут, «дверь – баллон» – 40 минут.
Тем не менее только сокращение отдельно каждого временного интервала, имеющего вклад во временной промежуток «симптом – баллон», закономерно позволит снизить раннюю летальность (смертность) при инфаркте миокарда.
13 сентября 2008 г. стартовала международная инициатива «Stent for life», базирующаяся на принципе приверженности к активному использованию ЧКВ (чрескожное коронарное вмешательство) при инфаркте миокарда. Создателями движения стали Европейская ассоциация ЧКВ и рабочая группа Европейских кардиологов по лечению острых заболеваний сердца. И если первичная цель движения 10 ведущих Европейских стран – увеличение числа ЧКВ была достигнута достаточно быстро, то «качественная сторона» вопроса, направленная на оптимизацию оказания помощи больных с острым инфарктом миокарда и сокращение тех самых временных « задержек», продолжает изучаться.
Сегодня не вызывает сомнений, что своевременное оказание медицинской помощи зависит от способности пациентов распознавать симптомы сердечной катастрофы и повсеместной доступности неотложной помощи. Однако, согласно волонтерским публичным опросам движения «Stent for life», малое количество населения знает о критической важности раннего оповещения служб неотложной помощи о приступе боли в груди, что снижает эффективность и своевременность возобновления тока крови в любом ее виде. Следствием этого является неудовлетворительные результаты лечения пациентов с инфарктом миокарда – высокие показатели смертности и инвалидизации.
Мнение пациента о коммуникативных характеристиках врача как характеристиках, повышающих готовность следовать рекомендациям.
Грамотность врача является важным условием эффективности его деятельности. В связи с этим, ежегодно врачи участвуют в мероприятиях по непрерывному постдипломному образованию. Эти мероприятия включают посещение семинаров, конгрессов, клинических разборов, знакомство с периодической специализированной литературой.
Однако здоровье пациента во многом зависит и от личности лечащего врача. Важную роль при этом играет выполнение коммуникативных задач сотрудника медицинского учреждения при общении с пациентом. На протяжении всей истории медицины основой отношений между врачом и пациентом было и остается доверие.
Во-первых, очень важным является уверенное поведение медицинского работника, адекватное ситуации. При любых, самых неожиданных, опасных ситуациях, как бы ни был врач шокирован, напуган, подавлен допущенной ошибкой, он не должен показывать своей растерянности пациенту.
Во-вторых, это характеристики невербального поведения: открытые позы, располагающие к общению; коммуникативные и экспрессивные жесты, рассчитанные на произведение определенного впечатления; мимические реакции, выражающие доброжелательность, спокойную уверенность.
В-третьих, важен и внешний вид врача, особенности его речи: доверительная, властная или спокойная, уверенная интонация, плавная, хорошо построенная речь. Это повышает степень доверия к полученной информации и уверенность в профессиональной компетентности врача.
Однако до сих пор отсутствуют данные, позволяющие оценить мнение пациента в отношении коммуникативных свойств врача. В связи с этим было опрошено 40 пациентов по опроснику «CARE Patient Feedback Measure for».
Данный опросник состоял из 10 вопросов и предполагал ответы от критерии «плохо» до «замечательно».
Пациенты находились на плановой госпитализации в Научно-исследовательском институте Комплексных проблем сердечно-сосудистых заболеваний и готовились к выполнению хирургического лечения на сосудах сердца. Опрошенные пациенты имели длительный анамнез заболевания (от 5 до 20 лет) и наблюдались по поводу своего кардиологического заболевания у терапевта или кардиолога по месту жительства.
На вопрос «Составлял ли ваш лечащий врач план лечения вместе с вами?» большинство пациентов ответили положительно n=18, (45 %), n=8 (20 %) оценили данную задачу как «очень хорошо», всего лишь n=4 (10 %) оценили на «хорошо», n=6 (15 %) были не полностью удовлетворены, а n=4 (10 %) не были удовлетворены качеством выполнения данной задачи врачом.
На вопрос «Помог ли вам врач контролировать ситуацию?» n=20, (50 %) человек все устроило, и они отметили высшую степень качества, n=12 (30 %) ответили – «очень хорошо», всего n=2 (5 %) опрашиваемых поставили «хорошо», в данной секции не было неудовлетворительных ответов, поэтому остальные n=6, (15 %) были удовлетворены. Одно из важнейших условий для установления взаимопонимания между врачом и пациентом – ощущение поддержки. Если больной осознает, что врач намерен помогать, а не заставлять, то он, вероятно, активнее будет участвовать в лечебном процессе. При проявлении врачом понимания, человек уверен, что его жалобы услышаны, зафиксированы в сознании медика, и тот их обдумывает.
Также на вопрос «Все ли ваш врач объяснил вам понятно?» n=12 (30 %) ответили, что все было «замечательно», n=14 (35 %) – «очень хорошо», n=2 (30 %) «хорошо», и только n=2 (5 %) – «нормально».
На вопрос «Был ли ваш врач положительно настроен?» отметили не самую высшую степень, которая была при выборе вариантов – n=20 (50 %) «очень хорошо», n=6 (15 %) «замечательно», n=8 (20 %) – «хорошо», n=4 (10 %) – «нормально», n=2 (5 %) – «плохо».
Известно, что медицинский работник должен обладать особой «чувствительностью к человеку», владеть эмпатией – способностью сострадать, ставить себя на место больного. Он должен уметь понять больного и его близких, уметь слушать «душу» больного, успокоить и убедить. Это своего рода искусство, причем нелегкое. В разговоре с больным недопустимы равнодушие, пассивность, вялость. Больной должен чувствовать, что его правильно понимают, что медицинский работник относится к нему с искренним интересом.
На вопрос «Проявлял ли врач заботу и сострадания?» n=12 (30 %) ответили – «замечательно», n=16 (40 %) – «очень хорошо», n=6 (15 %) -«хорошо», n=6 (10 %) – «нормально», n=2 (5 %) «плохо».
На вопрос «Понимал ли врач ваши проблемы?» n=4 (10 %) ответили «замечательно», n=20 (50 %) ответили – «очень хорошо», n=6 (15 %) «хорошо», n=8 (20 %) «нормально», n=2 (5 %) « плохо». Врач должен уметь не только слушать, но и слышать пациента.
На вопрос « Был ли врач заинтересован во время разговора с вами?» n=8, (20 %) ответили «замечательно», n=20 (50 %) – «очень хорошо», n=4 (10 %) – «хорошо», n=8 (20 %) – «нормально».
Медицинский работник должен уметь: рассказать больному о болезни и ее лечении; успокоить и ободрить больного, даже находящегося в самом тяжелом положении; использовать слово как важный фактор психотерапии; употреблять слово так, чтобы оно явилось свидетельством общей и медицинской культуры; убедить больного в необходимости того или иного лечения; терпеливо молчать, когда этого требуют интересы больного; не лишать больного надежды на выздоровление; владеть собой во всех ситуациях.
На вопрос «Внимательно ли врач слушал вас?» n=8 (20 %) ответили -«замечательно», n=20 (50 %) – «очень хорошо», n=2 (5 %) «хорошо», n=8 (20 %) – «нормально», n=2 (5 %) – «плохо».
На вопрос «Была ли дана вам возможность полностью рассказать свою историю?» n=12 (30 %) ответили – «замечательно», n=16 (40 %) – «очень хорошо», n=6 (15 %) – «хорошо», n=6 (15 %) – «нормально».
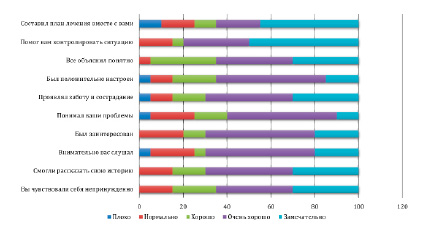
Рис. 2. Оценка пациентами качества личных характеристик врача
Хороший врач – это не только профессионализм, энциклопедические знания, взвешенные решения и совершенное владение техникой медицинских манипуляций, но и умение говорить с больным.
На вопрос «Чувствовали ли вы себя непринуждённо?» n=12 (30 %) дали высшую оценку – «замечательно», n=16 (40 %) – «очень хорошо», n=8 (20 %) «хорошо», n=6 (15 %) «нормально».
Среди ответов 40 опрошенных пациентов n=10 (25 %) был ответ замечательно», n=16, (40 %) «очень хорошо», n=6.4, (16 %) «хорошо», n=5.6, (14 %) «нормально», n=2, (5 %) «плохо».
Врач должен владеть тонким психологическим чутьем, и здесь необходима постоянная работа сознания. Успех в лечении возможен при сочетании доверительных человеческих отношений и научных достижений. А для этого технически оснащенный врач должен не только лечить, но и уметь разговаривать со своим пациентом.
В целом, пациент был доволен отношением медицинского работника к нему.
Выяснилось, что присутствуют проблемы в развитии таких качеств врачей как: умение слушать и слышать пациента, умение помогать пациенту – вовлекать его в решение и составление плана лечения болезни.
Подходы к снижению смертности людей от инфаркта миокарда в Кузбассе
Анализ проведенного исследования показал наличие ряда субъективных факторов, ответственных за сохранение высоких показателей смертности от болезней системы кровообращения в Кемеровской области.
Первый из них – низкая осведомленность пациентов в необходимости экстренных мер при развитии боли в грудной клетке. Треть пациентов с инфарктом миокарда обращаются поздно за медицинской помощью. Наличие рядом с местом жительства высокопрофессиональных клиник и врачей при условии позднего обращения пациента за медицинской помощью – бесполезно. В связи с этим, первоочередным должно быть информирование населения о важности не только мер профилактики заболеваний, но и правильности первой медицинской помощи. Это, прежде всего, информационные программы на радио, телевидении, периодические издания, где планомерно обсуждаются все важные аспекты этой проблемы.
Второй важный фактор – личность лечащего врача. Безусловно, воспитывать врача и обучать правилам коммуникации необходимо еще на студенческой скамье. Еще лучше – использовать коммуникативные черты личности в качестве одного из критериев при выборе профессии. В медицине не должно быть людей, не способных сопереживать, сочувствовать, стремиться помочь пациенту.
Представленные в настоящем исследовании факты могут быть использованы для формирования региональной программы повышения эффективности борьбы с сердечно-сосудистыми заболеваниями.
К 2024 г. в Кемеровской области запланировано снижение показателей смертности от болезней системы кровообращения на 24 % по сравнению с показателями 2019 года. Возможность достижения этой цели зависит не только от квалифицированных действий врача, но и от ответственности пациента за состояние своего здоровья.
Заключение
В течение проведения данного исследования были достигнуты цели:
1. Проведена оценка факторов, связанных с поздним обращением пациента с инфарктом миокарда за медицинской помощью.
2. Проведена оценка пациентом коммуникативных характеристик лечащего врача как фактора, повышающего готовность пациента следовать его рекомендациям.
3. Предложены пути, направленные на снижение смертности от болезней системы кровообращения в Кемеровской области (это также применимо к другим регионам и областям).
Были проведены опросы пациентов по двум опросникам:
1. Причины позднего вызова скорой помощи.
2. Причины равнодушного отношения к своему здоровью. (Опросник был составлен авторами данной работы)
CARE Patient Feedback Measure for. (Европейский опросник, используемый во многих больницах, госпиталях мира для выявления мнения пациента об определенной проблеме во взаимоотношении с врачом)
Библиографическая ссылка
Завырылина П.Н., Шустер С.Ю. РОЛЬ ПАЦИЕНТА И ВРАЧА В ПОВЫШЕНИИ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ ПРИ ИНФАРКТЕ МИОКАРДА // Международный школьный научный вестник. 2019. № 3-3. ;URL: https://school-herald.ru/ru/article/view?id=1082 (дата обращения: 01.03.2026).
